Effets graves du COVID-19 sur les poumons après un an
Bien que des lésions pulmonaires à court terme aient été signalées chez des patients hospitalisés pour une pneumonie causée par le coronavirus 2 du syndrome respiratoire aigu sévère (SRAS-CoV-2), il existe peu de données sur les conséquences chroniques de cette affection. Un nouveau document de recherche résume les données des patients vus un an après leur sortie.

introduction
La pneumonie et le syndrome de détresse respiratoire aiguë (SDRA) sont fréquemment présents dans le COVID-19 et peuvent entraîner des lésions pulmonaires, y compris une fibrose. Ceci est associé à des complications à court terme, observables 3 à 6 mois après la sortie, bien qu’elles varient en fonction de la gravité. Par exemple, certains patients présentent une légère faiblesse, mais d’autres peuvent être essoufflés.
La sévérité de l’insuffisance respiratoire et la nécessité d’une assistance respiratoire plus importante, en termes d’intubation et de ventilation mécanique, lors d’un épisode de pneumonie, sont des facteurs de régulation du risque de séquelles pulmonaires. Bien que les conséquences à court terme aient été documentées, certaines recherches préliminaires suggèrent que des anomalies radiologiques résiduelles continuent d’apparaître sur une tomodensitométrie (TDM) du poumon un an après la pneumonie.
Les résultats comprenaient des opacités en verre dépoli, des anomalies pulmonaires interstitielles fibreuses (ILA) et des bronchectasies, bien que l’ILA non fibreuse ait été au moins partiellement guérie. De plus, des études de diffusion pulmonaire ont montré une faiblesse chez plus de la moitié des patients gravement malades, et un tiers d’entre eux souffraient encore d’essoufflement à un an.
L’étude actuelle est publiée dans la revue Recherche respiratoireont examiné les conséquences pulmonaires chez les patients un an après leur sortie de COVID-19 à l’hôpital avec une pneumonie.
Qu’a montré l’étude ?
Plus de 300 patients atteints de pneumonie SARS-CoV-2 ont été inclus dans l’étude, et plus de 90% d’entre eux ont eu un suivi d’un an. Environ 60 patients, 140 patients et 90 patients étaient sous oxygène d’appoint seul, pression positive continue (CPAP) et ventilation mécanique invasive (IMV), respectivement. Aucun patient n’est décédé au cours de la seconde moitié de l’étude, mais cinq d’entre eux ont demandé une réadmission pour diverses raisons.
Environ 70 % des patients n’ont pas d’antécédents de tabagisme et environ 80 % n’ont pas de problème médical sous-jacent ou n’ont eu qu’un seul problème médical. L’incidence de la thromboembolie pulmonaire et de la thrombose veineuse profonde était faible et comparable dans les deux groupes.
L’amplitude de diffusion la plus faible du monoxyde de carbone (DLCO) était dans le groupe oxygène seul et le changement le plus faible dans le groupe CPAP. La DLCO dans tous les groupes entre 6 et 12 mois dans les groupes CPAP et IMV s’est améliorée d’environ 2,5 %. Très peu de patients avaient des modifications pulmonaires restrictives ou des patients obstructifs, bien que les quatre derniers patients aient des antécédents ou soient des fumeurs actuels, et un souffrait d’asthme.
Les autres emplois n’ont montré aucune différence entre les groupes, un patient sur cinq affichant une distance de marche inférieure à celle attendue. Aucun groupe n’a montré une saturation en oxygène réduite ou un besoin d’oxygène supplémentaire.
Environ 40% ont signalé un essoufflement avec un effort léger, tandis que 34 patients ont déclaré avoir dû marcher lentement ou s’arrêter pour reprendre leur souffle. En comparant les suivis de 6 et 12 mois, il y avait une augmentation des rapports de dyspnée dans tous les groupes, mais pas significative. Aucun des patients n’a participé à un programme de réadaptation.
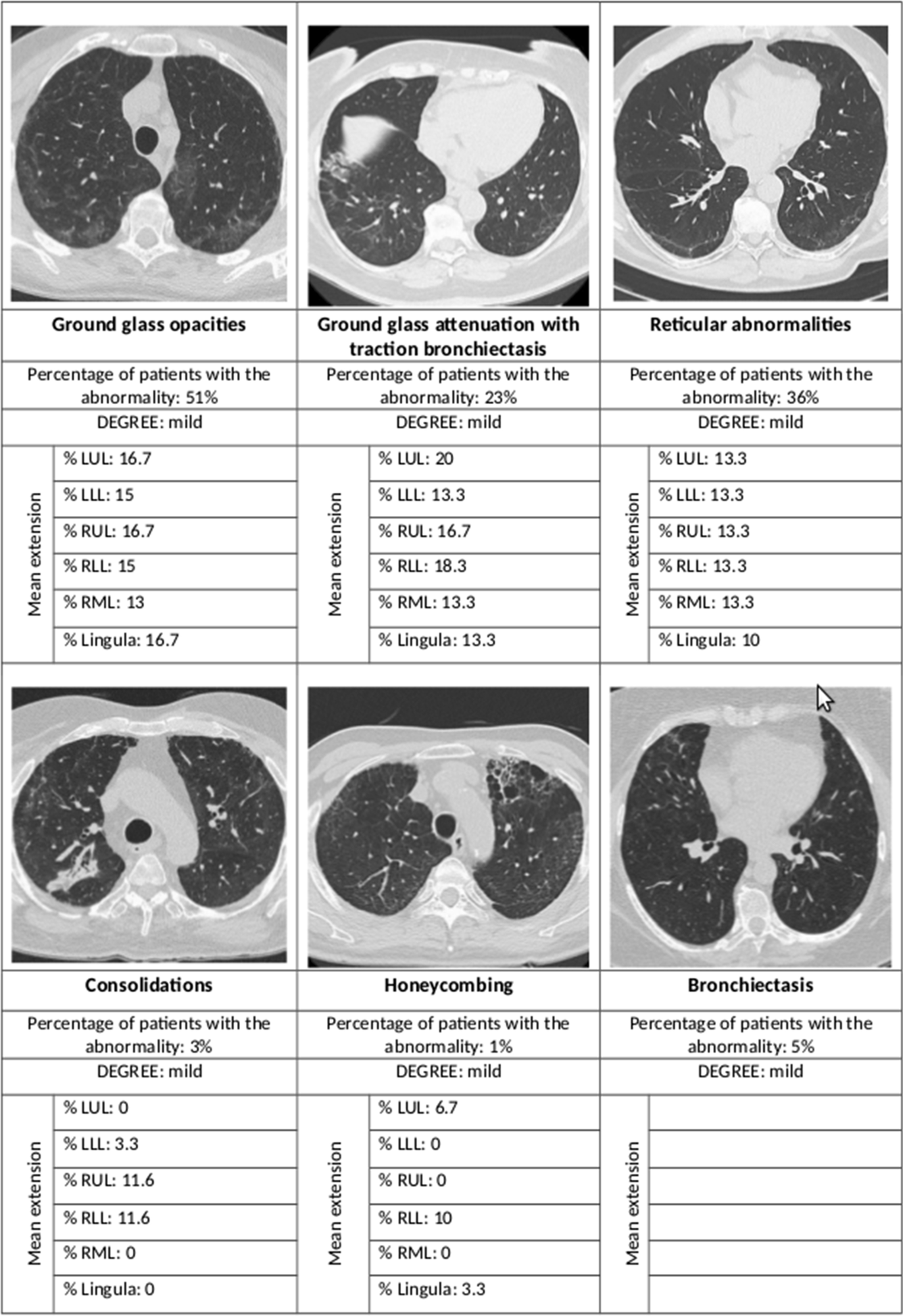
Résumé des anomalies radiologiques les plus importantes et de leur extension selon le lobe pulmonaire atteint. LUL lobe supérieur gauche, LLL lobe inférieur gauche, RUL lobe supérieur droit, RLL lobe inférieur droit, RML lobe moyen droit
Des anomalies radiologiques ont été observées chez 80 % des patients IMV, 65 % du groupe CPAP et 46 % du groupe oxygène seul. Le risque était plus de huit fois plus élevé dans le premier groupe et environ trois fois plus élevé dans le deuxième groupe, par rapport au dernier groupe.
La plupart des tomodensitométries à haute résolution (HRCT) ont montré des changements interstitiels dans les poumons ; Plus de la moitié présentaient des opacités vitreuses au sol, plus d’un tiers présentaient des anomalies rétiniennes, tandis que moins de 5% présentaient chacun une consolidation et un nid d’abeilles. Dans 44 % des cas, les opacités en verre dépoli s’accompagnaient de bronchectasies de traction ou de bronchectasies.
Parmi les patients avec une DLCO normale, environ 60 % avaient des anomalies HRCT, mais lorsque la DLCO était mauvaise, la proportion d’anomalies radiologiques augmentait à 77 %. Il en est de même pour les opacités du verre dépoli, respectivement à 45% et 61%. Des anomalies rétiniennes sont survenues dans 28 % et environ 50 %, respectivement.
Quelles sont les implications ?
Les résultats montrent que la fibrose pulmonaire est une constatation peu fréquente après une pneumonie à SRAS-CoV-2 nécessitant une hospitalisation, avec seulement 1 % des patients présentant cette complication 12 mois après leur sortie. La plupart des cas ont montré d’autres signes interstitiels légers, principalement des opacités en verre dépoli et des anomalies rétiniennes, principalement dans un lobe et de portée limitée.
Ceci soutient les rapports précédents mais n’est pas utile pour retracer la source des dommages aux dommages viraux ou aux changements de pression pulmonaire ou de volume secondaire d’IMV, bien que les changements kystiques et la formation d’aérogels observés dans ce dernier cas n’aient pas été identifiés ici.
L’âge est un facteur de risque évident de séquelles radiologiques persistantes. Une altération de la DLCO est survenue plus fréquemment chez les patients sous oxygène seul et chez les patients IMV, mais cela peut être dû à un biais de sélection. Il est à noter que « Malgré l’entité légère des séquelles fonctionnelles, une proportion constante de patients âgés de 1 an atteints de pneumonie à SRAS-CoV-2 signalent toujours une dyspnée d’effort (35 %) avec une tendance pire par rapport à la visite de 6 mois.. «
Le fait que cela soit indépendant de la gravité des symptômes pulmonaires pendant l’hospitalisation suggère un mécanisme commun de lésions pulmonaires plutôt qu’entièrement dépendant de la gravité de la pneumonie. Ces patients méritent un soutien psychologique et une réadaptation à la lumière de l’impact dévastateur du virus COVID-19 prolongé.
En effet, lorsque ces résultats sont combinés à ceux de chercheurs précédents, il apparaît qu’un suivi rapproché des patients âgés atteints de pneumonie à SRAS-CoV-2 nécessitant l’IMV pour identifier les conséquences pulmonaires à long terme devrait être assuré sans négliger l’autre. groupes. Le DLCO et le HRCT sont utiles pour capturer les séquelles pulmonaires, qui s’améliorent généralement entre 6 et 12 mois.