La méthode simple augmente l’efficacité de la thérapie cellulaire T au moyen de la conjugaison cellulaire
Ces dernières années ont vu une vague de thérapies cellulaires adoptives (ACT), un type d’immunothérapie dans lequel les cellules T (thérapie de transfert de cellules T) et d’autres cellules immunitaires sont obtenues à partir de patients, activées et multipliées à l’extérieur du corps, et instillées en plus grand nombre. dans la circulation pour aider à combattre le cancer. Dans la version réussie de l’ACT connue sous le nom de thérapie cellulaire CAR-T, les immuno-oncologues ont en outre génétiquement modifié un récepteur d’antigène chimérique (CAR) dans les cellules T qui lie l’un de ses compartiments à un type spécifique de cellule cancéreuse et, avec l’autre, contribue à déclencher son activité destructrice Cellules cancéreuses à cellules T.
Les thérapies cellulaires CAR-T ont progressé dans la pratique clinique pour traiter les tumeurs du système immunitaire, telles que les leucémies et les lymphomes, et plus récemment le myélome multiple, qui affecte les globules blancs de la moelle osseuse. Cependant, les thérapies de transfert de lymphocytes T n’ont pas été appliquées avec succès aux tumeurs solides parce que les lymphocytes T ne pénètrent pas facilement dans les masses tumorales solides et y persistent assez longtemps, et parce que leur activité est réduite au silence par un microenvironnement tumoral immunosuppresseur.
Une façon de surmonter ces limitations pourrait être de coupler les thérapies de transfert de lymphocytes T avec la thérapie par cytokines. Les cytokines sont de petites protéines sécrétées par certaines cellules immunitaires qui peuvent renforcer les activités de destruction des tumeurs d’autres cellules immunitaires, y compris les cellules T transduites. Cependant, un inconvénient sérieux de cette approche est les effets secondaires importants résultant des cytokines circulant librement dans le corps, entraînant une toxicité et des syndromes inflammatoires potentiellement mortels. De plus, malgré les risques que posent les cytokines lorsqu’elles sont administrées régulièrement, elles sont souvent éliminées trop rapidement pour produire les effets thérapeutiques souhaités contre le cancer.
Maintenant, une collaboration de recherche au Wyss Institute for Biologically Inspired Engineering de Harvard, à la Harvard John A. Paulson School of Engineering and Applied Sciences (SEAS) et au Dana-Farber Cancer Institute (DFCI) a développé une solution basée sur la nanotechnologie à ces problèmes. La méthode utilise un sucre non naturel qui est ingéré et incorporé dans l’enveloppe externe des cellules T, qui peut ensuite être utilisé pour ancrer les cytokines. Les cytokines localement concentrées améliorent les fonctions des lymphocytes T sans effets secondaires systémiques indésirables. Chez les souris atteintes de mélanome, un type de tumeur solide agressive, cette approche a également stimulé le système immunitaire de l’hôte contre les cellules cancéreuses, ce qui a inhibé la croissance tumorale. En complément de la thérapie CAR T-cell, il a permis une régression complète des lymphomes à des doses cellulaires non thérapeutiques. Les résultats sont publiés dans Actes de l’Académie nationale des sciences(PNAS).
Les résultats que nous voyons indiquent une étape majeure vers le développement de thérapies combinées à base d’artémisinine efficaces contre les tumeurs solides et les ACT qui agissent de manière plus cohérente contre une variété de leucémies. Notre approche peut être facilement mise à l’échelle et intégrée aux processus actuellement utilisés pour fabriquer des cellules T thérapeutiques, y compris les cellules CAR-T, et pourrait donc avoir un chemin relativement court vers une application clinique. «
David Mooney, Ph.D., auteur principal, membre fondateur du corps professoral du Wyss Institute et professeur de bio-ingénierie de la famille Robert P. Pinkas à la Harvard John A. Paulson School of Engineering and Applied Science
Mooney a combiné son expertise en bio-ingénierie avec celle de l’immunologiste du cancer Kai Wucherpfennig, MD, Ph.D. Wucherpfennig est directeur du DFCI Center for Cancer Immunotherapy Research, professeur de neurosciences à la Brigham and Harvard Medical School et membre associé du Broad Institute du MIT et de l’Université de Harvard.
Le sucre plus la cytokine équivaut à une thérapie cellulaire T améliorée
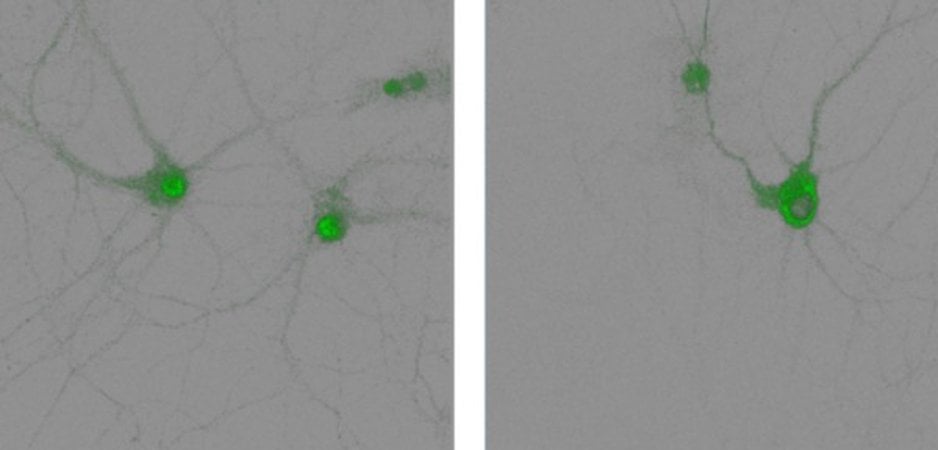
Pour pouvoir suivre les cellules dendritiques réactives au cancer, qui régulent une réponse immunitaire plus large dans les ganglions lymphatiques, le groupe de Mooney a précédemment développé une méthode basée sur des biomatériaux qui leur permettait d’attirer des cellules vers un échafaudage 3D chez des animaux vivants, où ils prenaient un sucre réactif synthétique molécule et l’a utilisé comme bloc de construction pour les chaînes de sucre complexes à la surface des cellules.
« Dans notre nouvelle étude, nous avons exploité de la même manière le métabolisme normal du sucre des cellules, mais avons délivré un sucre azido réactif aux cellules T via des nanoparticules dans une boîte de culture. Le métabolisme du sucre dans les cellules utilise le sucre et l’incorpore métaboliquement dans des chaînes de sucre complexes à la surface de la cellule. « , a déclaré l’auteur. Le premier est Yutong Liu, un étudiant diplômé qui travaille avec Mooney. Dans une deuxième étape, en utilisant la chimie du clic, nous avons ensuite exploité le groupe azido des molécules de sucre pour lier des molécules de cytokines spécifiques qui avaient été modifiées avec un groupe chimique hautement compatible. [DBCO] pour eux. Le seul fait d’avoir à ajouter des nanoparticules contenant du sucre et plus tard des cytokines au milieu de culture rend la méthode très simple et entièrement compatible avec le pipeline de fabrication de cellules adoptives. »
Après avoir optimisé le processus de conjugaison avec un ensemble de cytokines dans les lymphocytes T transplantés et s’être assuré que la viabilité et la fonction générale des cellules n’étaient pas affectées, l’équipe a testé leur approche sur des souris chargées de tumeurs solides de mélanome. Ils ont découvert que les cellules T spécifiques du mélanome portant la cytokine anti-tumorale interleukine-12 (IL-12) à des doses non thérapeutiques retardaient considérablement la croissance des tumeurs, prolongeant la vie des animaux de 50 %. En comparaison, le même nombre de cellules T spécifiques du mélanome transférées de manière adoptive combinées à des injections systémiques d’IL-12 ont produit des effets beaucoup plus faibles.
Les cellules T transférées de manière adoptive ont également une viabilité et une différenciation améliorées en cellules destructrices de tumeurs chez les animaux et comprennent d’autres types de cellules T et de cellules immunitaires qui jouent un rôle dans une réponse immunitaire plus large contre les tumeurs. « Nous avons constaté des augmentations significativement plus importantes des lymphocytes T auxiliaires et des lymphocytes T cytotoxiques dans les tumeurs disséquées et les rates d’animaux ayant reçu des lymphocytes T spécifiques du mélanome conjugués à l’IL-12 par rapport à nos conditions de contrôle, des signes clairs que ces cellules ont une tumorigénicité accrue. – dit Léo.
يعتقد الباحثون أن جزءًا من التفسير يمكن أن يكون أن الخلايا المتغصنة (DCs) ، والتي تعد منظمًا رئيسيًا للاستجابة المناعية الأوسع الموجهة للورم ، قد تم تحفيزها بقوة أكبر بواسطة الخلايا التائية الخاصة بسرطان الجلد مع IL-12 المقترن من الخلايا التائية التي لا تحتوي على IL -1 2. -1 2. « Nous pensons que notre approche peut améliorer le cycle immunitaire spécifique à la tumeur. Premièrement, les cellules T adoptives conjuguées à l’IL-12 se différencient et tuent un sous-ensemble de cellules tumorales, conduisant à la libération de différents antigènes spécifiques à la tumeur qui sont absorbés et traités par Les DC, qu’ils présentent aux lymphocytes T. » D’autres sont spécifiques à la tumeur dans les ganglions lymphatiques voisins qui envahissent également les tumeurs et contribuent directement à la destruction des cellules cancéreuses et à la propagation de plus d’antigènes « , a postulé Liu. L’effet de diffusion de l’antigène observé par l’équipe peut être très pertinent pour le traitement des tumeurs solides qui ont souvent une composition cellulaire très hétérogène et sont donc difficiles à attaquer en ne ciblant qu’un seul antigène.
Dans la dernière partie de leur étude, les chercheurs ont adopté une approche par lymphocytes T pour la thérapie cellulaire CAR-T dans un modèle de xénogreffe de lymphome de souris. Les cellules CAR-T marquées métaboliquement avec de l’IL-12 conjugué ont pu contrôler le développement tumoral et prolonger la survie des souris préalablement injectées avec des cellules de lymphome, et à des doses auxquelles les cellules CAR-T déficientes en IL-12 n’ont pas pu traiter les animaux .
« La nature simple et élégante de la nouvelle approche de l’immunothérapie contre le cancer offre un énorme potentiel pour les patients atteints de cancer. Nous sommes ravis de soutenir cet effort avec le programme High Priority Validation Project du Wyss Institute, qui, nous l’espérons, accélérera sa progression dans la clinique », a déclaré Directeur fondateur de Wyss, Donald Ingber, MD, Ph.D. qui est aussi Yehuda Volkman est professeur de biologie vasculaire à la Harvard Medical School et au Boston Children’s Hospital, W Professeur Hansjörg Wyss de bioingénierie en MERS.
Source:
Référence de la revue :
Liu, Y.; et coll. (2022) Conjugaison de cytokines pour améliorer la thérapie cellulaire T. PNAS. doi.org/10.1073/pnas.2213222120.

:quality(70)/cloudfront-ap-southeast-2.images.arcpublishing.com/tvnz/3KD7L2VMKJG27HW4UN2SBWQSAY.jpg)